Phụ nữ mang thai chú ý các nguy cơ trong 3 tháng cuối thai kỳ
Chăm sóc trước khi sinh đặc biệt quan trọng trong 3 tháng cuối thai kỳ vì các loại biến chứng có thể phát sinh vào thời điểm này sẽ dễ dàng xử trí hơn nếu được phát hiện sớm.
Thai phụ nên đến gặp bác sĩ sản khoa cách tuần từ 28 đến 36 tuần và sau đó mỗi tuần một lần cho đến khi em bé chào đời.
Mục Lục
1. Đái tháo đường có thể xảy ra trong ba tháng cuối thai kỳ

Kiểm tra đái tháo đường ở phụ nữ mang thai.
Đái tháo đường thai kỳ xảy ra do sự thay đổi nội tiết tố của thai kỳ khiến cơ thể bạn khó sử dụng insulin hiệu quả hơn. Khi insulin không thể thực hiện công việc giảm lượng đường trong máu xuống mức bình thường, kết quả là lượng glucose (đường huyết) cao bất thường. Hầu hết phụ nữ mang thai không có triệu chứng.
Đái tháo đường thai kỳ gây ra một số vấn đề cho thai nhi. Sự tăng trưởng quá mức của thai nhi có thể làm tăng khả năng sinh mổ và nguy cơ chấn thương khi sinh. Do đó, nếu mức đường huyết được kiểm soát tốt thì sẽ giảm khả năng thai nhi có trọng lượng lớn hơn tuổi thai.
Vào đầu tam cá nguyệt thứ ba (từ tuần 24 đến 28), tất cả phụ nữ mang thai nên đi xét nghiệm bệnh đái tháo đường thai kỳ.
Trong một số trường hợp, bệnh đái tháo đường thai kỳ có thể được điều trị bằng chế độ ăn uống, thay đổi lối sống và thuốc. Bác sĩ sẽ khuyến nghị thay đổi chế độ ăn uống, chẳng hạn như giảm lượng carbohydrate và tăng trái cây, rau củ.
Thêm các bài tập thể dục ít tác động cũng có thể hữu ích. Trong một số trường hợp, bác sĩ có thể kê đơn insulin. Tuy nhiên, bệnh đái tháo đường thai kỳ thường khỏi trong thời kỳ hậu sản. Đường huyết sẽ được theo dõi sau khi sinh vì phụ nữ đã bị đái tháo đường thai kỳ có nguy cơ bị đái tháo đường sau này cao hơn phụ nữ không bị đái tháo đường thai kỳ.
Tình trạng này cũng có thể ảnh hưởng đến cơ hội mang thai sau này. Vì vậy, nên kiểm tra lượng đường trong máu để đảm bảo rằng đang được kiểm soát trước khi cố gắng sinh thêm con.
Tiền sản giật là một tình trạng nghiêm trọng do đó việc thăm khám tiền sản thường xuyên rất quan trọng. Tình trạng này thường xảy ra sau 20 tuần của thai kỳ và có thể gây ra các biến chứng nghiêm trọng cho mẹ và con.
Các triệu chứng của tình trạng này bao gồm huyết áp cao, có protein trong nước tiểu, tăng cân đột ngột và sưng bàn tay và bàn chân. Bất kỳ triệu chứng nào trong số này đều cần được đánh giá thêm.
Việc thăm khám trước khi sinh là rất cần thiết vì việc kiểm tra được thực hiện trong những lần khám này có thể phát hiện các triệu chứng như huyết áp cao và tăng protein trong nước tiểu. Nếu không được điều trị, tiền sản giật có thể dẫn đến sản giật (co giật), suy thận, thậm chí có thể gây tử vong cho mẹ và thai nhi.
Dấu hiệu đầu tiên mà bác sĩ thường thấy là huyết áp cao khi khám thai định kỳ. Ngoài ra, protein có thể được phát hiện trong nước tiểu của bạn trong quá trình phân tích nước tiểu. Một số phụ nữ có thể tăng cân hơn dự kiến. Những người khác bị đau đầu, thay đổi thị lực và đau bụng trên. Phụ nữ mang thai lưu ý đừng bao giờ bỏ qua các triệu chứng của tiền sản giật.
Cần đến ngay bệnh viện nếu thai phụ bị sưng phù nhanh chóng ở bàn chân và chân, tay hoặc mặt. Các triệu chứng nguy hiểm khác bao gồm: Không hết đau đầu khi dùng thuốc, mất thị lực, đau dữ dội ở bên phải hoặc vùng dạ dày , dễ bầm tím, giảm lượng nước tiểu, hụt hơi… Những dấu hiệu này có thể chứng tiền sản giật nặng. Các xét nghiệm máu, chẳng hạn như xét nghiệm chức năng gan, thận và xét nghiệm đông máu, có thể xác định chẩn đoán và có thể phát hiện bệnh nặng.
Các bác sĩ điều trị chứng tiền sản giật phụ thuộc vào mức độ nghiêm trọng của nó và thời gian mang thai của thai phụ. Việc sinh trẻ có thể là cần thiết để bảo vệ thai phụ và em bé.
Bác sĩ sẽ tư vấn về một số cân nhắc tùy thuộc vào số tuần tuổi thai. Nếu gần đến ngày dự sinh thì có thể an toàn nhất để sinh em bé. Thai phụ có thể phải ở lại bệnh viện để theo dõi và kiểm soát huyết áp cho đến khi em bé đủ tuổi chào đời.
Tiền sản giật có thể tiếp tục diễn ra trong quá trình sinh nở trước đây, mặc dù đối với hầu hết phụ nữ. Nếu thai phụ đã từng bị tiền sản giật sẽ có nhiều nguy cơ mắc phải tình trạng này hơn trong lần mang thai sau, vì vậy luôn đi khám theo chỉ định của bác sĩ. Chẩn đoán và sinh kịp thời là cách tốt nhất để tránh các vấn đề nghiêm trọng cho mẹ và bé.
3. Chuyển dạ sinh non

Để hạn chế sinh non, tăng khả năng mang thai đủ tháng, khỏe mạnh thai phụ nên khám thai định kỳ và có chế độ ăn uống lành mạnh.
Chuyển dạ sinh non xảy ra khi bạn bắt đầu có những cơn co thắt gây ra những thay đổi ở cổ tử cung trước khi mang thai được 37 tuần. Một số phụ nữ có nguy cơ sinh non cao hơn, bao gồm những người đang mang thai đôi trở lên, bị nhiễm trùng túi ối (viêm màng ối), thừa nước ối (đa ối), đã từng sinh non trước đó.
Các triệu chứng bao gồm: bệnh tiêu chảy, đi tiểu thường xuyên, đau lưng dưới, đau thắt ở bụng dưới, tiết dịch âm đạo, áp lực âm đạo. Tất nhiên, một số phụ nữ có thể gặp các triệu chứng chuyển dạ nặng hơn, bao gồm các cơn co thắt thường xuyên, đau đớn, rò rỉ chất lỏng từ âm đạo hoặc chảy máu âm đạo.
Trẻ sinh non có nguy cơ gặp các vấn đề về sức khỏe vì cơ thể của chúng chưa có thời gian để phát triển toàn diện. Một trong những mối quan tâm lớn nhất là sự phát triển của phổi vì phổi phát triển tốt vào tam cá nguyệt thứ ba. Trẻ càng nhỏ khi sinh ra, các biến chứng có thể xảy ra càng lớn. Mỗi ngày kéo dài của thai kỳ sẽ làm tăng cơ hội sinh con khỏe mạnh. Các bác sĩ thường kê đơn thuốc steroid cho những bà mẹ sinh non bắt đầu trước 34 tuần. Điều này giúp phổi của con bạn trưởng thành và giảm mức độ nghiêm trọng của bệnh phổi nếu quá trình chuyển dạ của bạn không thể ngừng lại. Thuốc steroid có tác dụng cao nhất trong vòng hai ngày, vì vậy bác sĩ sẽ trao đổi và theo dõi việc ngăn ngừa việc sinh nở trong ít nhất hai ngày, nếu có thể.
Tất cả những phụ nữ sinh non chưa được xét nghiệm về sự hiện diện của liên cầu nhóm B nên được dùng thuốc kháng sinh (penicilin G, ampicilin hoặc thuốc thay thế cho những người bị dị ứng với penicilin) cho đến khi sinh. Nếu chuyển dạ sinh non bắt đầu sau 36 tuần, em bé thường được sinh vì nguy cơ mắc bệnh phổi do sinh non là rất thấp.
4. Vỡ ối sớm
Vỡ màng ối là một phần bình thường của quá trình sinh nở, là khi túi ối bao quanh em bé của bạn đã bị vỡ, cho phép nước ối chảy ra ngoài. Mặc dù túi vỡ trong quá trình chuyển dạ là điều bình thường, nhưng nếu xảy ra quá sớm, nó có thể gây ra các biến chứng nghiêm trọng. Mặc dù nguyên nhân của vỡ ối sớm không phải lúc nào cũng rõ ràng, nhưng đôi khi nhiễm trùng màng ối là nguyên nhân và các yếu tố khác, chẳng hạn như di truyền.
Khi vỡ ối xảy ra ở tuần thứ 34 trở lên, nếu có dấu hiệu nhiễm trùng thì phải tiến hành chuyển dạ để tránh biến chứng nặng. Đôi khi, một phụ nữ mắc vỡ ối sớm gặp phải tình trạng màng ối se lại. Trong những trường hợp hiếm này, phụ nữ có thể tiếp tục mang thai cho đến gần đủ tháng và được theo dõi chặt chẽ.
Các rủi ro liên quan đến sinh non giảm đáng kể khi thai nhi gần đủ tháng. Nếu vỡ ối xảy ra trong khoảng từ 32 đến 34 tuần và lượng nước ối còn lại cho thấy phổi của thai nhi đã đủ trưởng thành, bác sĩ có thể sẽ tư vấn để sinh em bé.
5. Các vấn đề với nhau thai và sảy thai
Chảy máu trong tam cá nguyệt thứ ba có thể do một số nguyên nhân. Các nguyên nhân nghiêm trọng hơn là nhau tiền đạo và nhau bong non.
5.1 Nhau tiền đạo
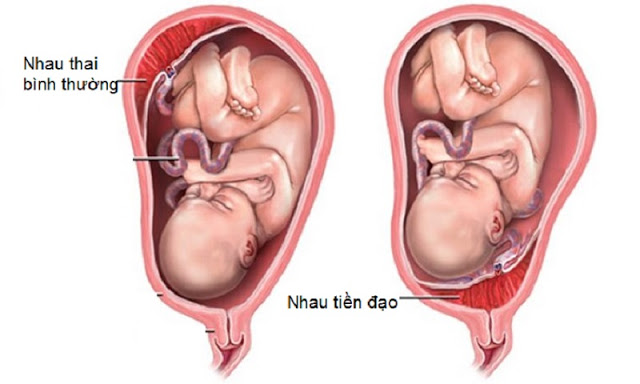
Nhau tiền đạo làm tăng nguy cơ chảy máu trước và trong khi sinh có thể nguy hiểm đến tính mạng.
Những phụ nữ bị nhau tiền đạo có nhau thai ra trước và chặn đường mở cổ tử cung Nhau tiền đạo làm tăng nguy cơ chảy máu trước và trong khi sinh. Điều này có thể nguy hiểm đến tính mạng. Triệu chứng phổ biến của nhau tiền đạo là chảy máu âm đạo màu đỏ tươi, đột ngột, nhiều và không đau, thường xảy ra sau tuần thứ 28 của thai kỳ. Việc điều trị phụ thuộc vào việc thai nhi có sinh non hay không và lượng máu kinh. Nếu quá trình chuyển dạ không thể dừng lại, thai nhi sẽ bị nguy hiểm đến tính mạng, được chỉ định mổ lấy thai ngay lập tức cho dù thai nhi đang ở độ tuổi nào.
Nếu máu ngừng chảy hoặc không quá nặng, có thể tránh sinh thường. Điều này tạo điều kiện cho thai nhi có thêm thời gian phát triển nếu thai nhi gần đủ tháng. Bác sĩ thường đề nghị sinh mổ.
Nhau bong non là một tình trạng hiếm gặp, trong đó nhau thai tách khỏi tử cung trước khi chuyển dạ. Nhau bong non có thể làm thai chết lưu và có thể gây chảy máu nghiêm trọng và gây sốc cho người mẹ.
Các yếu tố nguy cơ gây bong nhau thai bao gồm: tuổi mẹ cao, bệnh đái tháo đường, sử dụng rượu nặng và các chất gây nghiện, huyết áp cao, mang đa thai, vỡ ối non , dây rốn ngắn, chấn thương dạ dày, sa tử cung do dư nước ối…
Nhau bong non không phải lúc nào cũng gây ra các triệu chứng. Nhưng một số phụ nữ bị chảy máu âm đạo nhiều, đau bụng dữ dội và các cơn co thắt mạnh. Một số phụ nữ không bị chảy máu. Bác sĩ có thể đánh giá các triệu chứng của thai phụ và nhịp tim của em bé để xác định khả năng suy thai. Trong nhiều trường hợp, sinh mổ nhanh chóng là cần thiết. Nếu một phụ nữ bị mất lượng máu có thể cần được truyền máu.
6. Hạn chế tăng trưởng trong tử cung
Đôi khi, em bé sẽ không phát triển nhiều như mong đợi ở một giai đoạn nhất định trong thai kỳ của phụ nữ. Điều này được gọi là hạn chế phát triển trong tử cung. Hạn chế tăng trưởng trong tử cung có thể dẫn đến tăng trưởng đối xứng hoặc không đối xứng. Những em bé phát triển không đối xứng thường có đầu có kích thước bình thường với cơ thể có kích thước nhỏ hơn.
Các yếu tố của người mẹ có thể dẫn đến hạn chế tăng trưởng trong tử cung bao gồm: thiếu máu, bệnh thận mạn tính, nhồi máu nhau thai, bệnh đái tháo đường nặng, suy dinh dưỡng nghiêm trọng
Thai nhi mắc hạn chế tăng trưởng trong tử cung có thể ít chịu được căng thẳng khi chuyển dạ hơn so với trẻ có kích thước bình thường. Trẻ sơ sinh hạn chế tăng trưởng trong tử cung cũng có xu hướng có ít chất béo trong cơ thể hơn và gặp nhiều khó khăn hơn trong việc duy trì nhiệt độ cơ thể và lượng glucose (đường huyết) sau khi sinh. Để xác định xem thai nhi có nhỏ so với tuổi thai hay bị hạn chế tăng trưởng, cần được siêu âm theo thời gian để ghi lại sự tăng cân hoặc thiếu cân.
Siêu âm chuyên dụng theo dõi lưu lượng máu qua rốn cũng có thể xác định hạn chế tăng trưởng trong tử cung. Chọc ối có thể được sử dụng để kiểm tra các vấn đề nhiễm sắc thể hoặc nhiễm trùng. Theo dõi mô hình tim thai và đo lượng nước ối là phổ biến. Nếu em bé ngừng phát triển trong bụng mẹ, bác sĩ có thể đề nghị mổ lấy thai. Hầu hết trẻ sơ sinh bị hạn chế tăng trưởng đều phát triển bình thường sau khi sinh và bắt kịp tốc độ tăng trưởng sau hai tuổi.
7. Mang thai già tháng
Mang thai già tháng có thể làm giảm lượng ôxy và dinh dưỡng mà em bé nhận từ mẹ gây nguy hiểm cho thai nhi.
Khoảng 7% phụ nữ sinh sau 42 tuần hoặc muộn hơn. Bất kỳ thai kỳ nào kéo dài hơn 42 tuần đều được coi là thai kỳ hoặc hậu kỳ. Nguyên nhân của việc mang thai già tháng không rõ ràng. Đôi khi, ngày dự sinh của thai phụ không được tính toán chính xác. Một số phụ nữ có chu kỳ kinh nguyệt không đều hoặc dài khiến việc rụng trứng khó dự đoán hơn. Đầu thai kỳ, siêu âm có thể giúp xác định hoặc điều chỉnh ngày dự sinh.
Mang thai già tháng thường không nguy hiểm cho sức khỏe của người mẹ nhưng lại nguy hiểm cho thai nhi. Sau 41 tuần của thai kỳ, nhau thai ít có khả năng hoạt động tốt và điều này có thể dẫn đến giảm lượng nước ối xung quanh thai nhi (thiểu ối). Tình trạng này có thể gây chèn ép dây rốn và giảm lượng oxy cung cấp cho thai nhi. Điều này có thể được phản ánh trên máy theo dõi tim thai trong một mô hình được gọi là sự giảm tốc độ muộn. Có nguy cơ thai chết lưu đột ngột khi thai đủ tháng.
Khi mang thai được 41 tuần, phụ nữ thường được theo dõi nhịp tim thai và đo nước ối. Nếu xét nghiệm cho thấy lượng chất lỏng thấp hoặc nhịp tim của thai nhi bất thường thì có nghĩa là thai phụ sẽ chuyển dạ. Nếu không, chuyển dạ tự nhiên sẽ được chờ đợi cho đến không quá 42 đến 43 tuần, sau đó mới được sinh.
8. Hội chứng hít phân su
Phân su là chuyển động ruột của thai nhi. Tình trạng này phổ biến hơn khi thai sau sinh đủ tháng. Hầu hết thai nhi đi tiêu bên trong tử cung không có vấn đề gì. Tuy nhiên, thai nhi bị căng thẳng có thể hít phải phân su, có nguy cơ viêm phổi rất nghiêm trọng. Vì những lý do này, các bác sĩ làm thông thoáng đường thở của thai nhi càng nhiều càng tốt nếu nước ối của thai nhi có phân su.
Khi phụ nữ đến tháng thứ 9 của thai kỳ, thai nhi thường cố định ở tư thế nằm nghiêng bên trong tử cung. Thai nhi sẽ nằm dưới hoặc ở chân trước (được gọi là ngôi mông) trong khoảng 3-4% các trường hợp mang thai đủ tháng. Đôi khi, thai nhi sẽ nằm nghiêng (ngôi ngang). Cách an toàn nhất cho một em bé chào đời là nằm đầu trước hoặc theo hướng đỉnh. Nếu thai ngôi mông hoặc ngôi ngang, cách tốt nhất để tránh các vấn đề trong quá trình sinh nở và ngăn ngừa mổ lấy thai là cố gắng xoay (hoặc đẩy) thai nhi về hướng đỉnh (nằm đầu xuống).
Nếu ngôi thai quay đầu thành công, có thể chờ chuyển dạ tự nhiên hoặc có thể bắt đầu chuyển dạ. Nếu không thành công, bác sĩ hãy đợi một tuần và thử lại. Nếu không thành công sau khi bắt đầu lại, bác sĩ sẽ quyết định hình thức sinh tốt nhất là theo ngả âm đạo hay lấy thai.
Việc đo xương ống sinh của người mẹ và siêu âm để ước tính trọng lượng thai nhi thường được thực hiện để chuẩn bị cho việc sinh ngả âm đạo ngôi mông. Thai nhi nằm ngang được sinh bằng phương pháp mổ lấy thai.
![]() 12 biến chứng thai kỳ: Dấu hiệu và cách xử trí
12 biến chứng thai kỳ: Dấu hiệu và cách xử trí
Xem thêm video được quan tâm:
Lợi ích của việc khám sức khỏe tiền hôn nhân trước khi kết hôn














![Toni Kroos là ai? [ sự thật về tiểu sử đầy đủ Toni Kroos ]](https://evbn.org/wp-content/uploads/New-Project-6635-1671934592.jpg)


